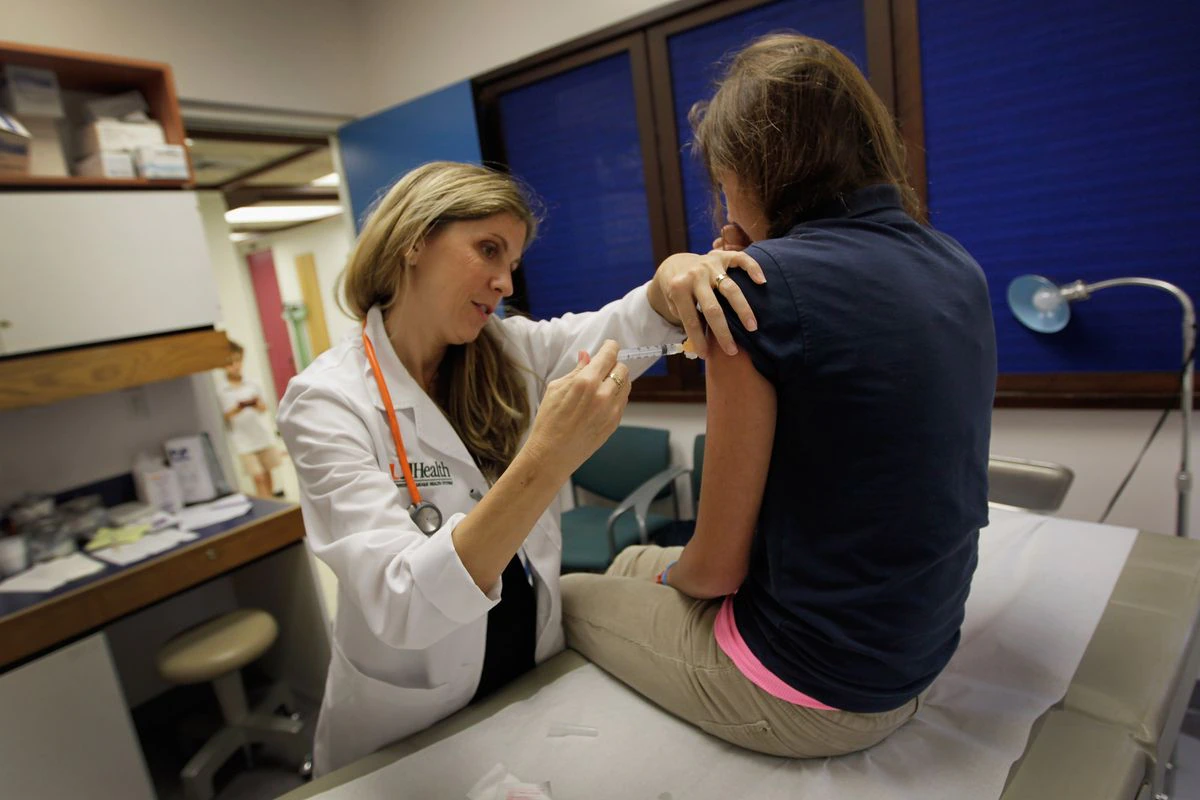
La vacunación masiva contra el virus del papiloma humano desploma las tasas de tumores de cérvix. Los expertos ya lo auguraban a finales de la primera década de este siglo, cuando la inyección empezó a incorporarse al calendario vacunal en las niñas a partir de 12 años para prevenir las infecciones por este virus y sus efectos a largo plazo, y el tiempo les ha dado la razón. Un estudio británico publicado en la revista The Lancet, que ha hecho un seguimiento al programa de inmunización contra el virus del papiloma humano (VPH), ha constatado que el cáncer de cuello de útero es hasta un 87% más bajo en las mujeres a las que se les ofreció la vacunación cuando tenían entre 12 y 13 años frente a las que no se vacunaron. Este estudio, que mide los efectos de la vacuna bivalente —contra dos tipos de VPH, responsables de más del 70% de los tumores de cérvix— se suma a la evidencia generada por otra investigación sueca que en 2020 atestiguaba también los beneficios de la vacuna tetravalente —contra cuatro tipos de VPH—: el riesgo de cáncer de cérvix en mujeres que comenzaron a vacunarse antes de los 17 años era un 88% más bajo que las que nunca se había vacunado.
La infección por el virus del papiloma humano es una infección de transmisión sexual (ITS) muy frecuente entre las personas sexualmente activas. De hecho, alrededor de un 75% de las mujeres sufren, al menos, una infección por VPH a lo largo de su vida, aunque la inmensa mayoría de estas ITS son transitorias. La infección solo persiste en el 10% de los casos y, de ellas, solo el 1% desarrollará lesiones cancerosas vinculadas al VPH. En España, donde se calcula que habrá cerca de 2.000 casos nuevos de cáncer de cérvix en 2021 —el 95% están vinculados a la infección por VPH—, la vacuna contra el VPH está incorporada en el calendario sistemático para inyectarse a los 12 años (en dos dosis) y la cobertura es elevada: en 2019, era de cerca del 90% en la primera dosis y del 79% en la segunda en la cohorte de niñas nacidas en 2006, según el Ministerio de Sanidad.
El estudio británico ha hecho un seguimiento del programa de inmunización contra el VPH con la vacuna Cervarix, que comenzó a administrarse en Inglaterra en 2008. Los investigadores estudiaron el período entre enero de 2006 y junio de 2019, con la participación de mujeres de entre 20 y 64 años, incluidas aquellas que habían recibido la vacuna y concluyeron que, para junio de 2019, había alrededor de 450 casos menos de cáncer de cuello uterino y 17.200 casos menos de carcinomas de cérvix (precánceres) de lo esperado en la población vacunada en Inglaterra. El descenso más pronunciado respecto a las mujeres no vacunadas se produce en aquellas que se pincharon entre los 12 y los 13 años, pero la caída de la incidencia persiste en adolescentes que se vacunaron a mayor edad. Así, los investigadores encontraron reducciones del 62% de las tasas de tumores de cuello uterino en las mujeres a las que se les ofreció la vacunación entre los 14 y los 16 años; y del 34% entre las chicas vacunadas entre los 16 y los 18 años.
Los expertos consultados aseguran que los datos del estudio eran los esperados. Antonio Gil, jefe de Ginecología del Hospital Vall d’Hebron de Barcelona y especialista en ginecología oncológica, es contundente: “Eran resultados esperables y son esperanzadores, acorde a lo que se esperaba de la vacunación: la vacuna incide sobre la patología neoplásica y preneoplásica. Esto viene a refrendar que podemos erradicar el 90% de los tumores de cuello de útero asociados al VPH”.
El cáncer de cérvix tarda en aparecer, no es inmediato a la infección de transmisión sexual por el virus del papiloma humano. Suele desarrollarse entre 10 y 15 años después de la primera infección por el virus del papiloma y se manifiesta en forma de lesiones invasoras en el cuello uterino antes de desarrollarse como tumor, explica Josep María Solé, ginecólogo del Hospital del Mar de Barcelona: “Cuando se aprobaron las vacunas, se preveía que pudiese prevenir la primera infección por el virus y, luego, las lesiones. La lógica era que si evitábamos las lesiones, también prevendríamos el cáncer, pero no podíamos evidenciarlo aún porque el tumor aparece tiempo después. Ahora vemos que lo que pensábamos era cierto”, concluye el ginecólogo.
El estudio británico, apunta Solé, “añade más evidencia de que la vacuna funciona”. Y recuerda que una investigación sueca ya hizo lo propio con otra de las vacunas disponibles contra este virus, la Gardasil, que protege contra cuatro genotipos del virus. En esa investigación, publicada en el New England Journal of Medicine el año pasado, los científicos constataron que la incidencia acumulada de cáncer de cuello uterino fue de 47 casos por 100.000 personas entre las mujeres que habían sido vacunadas y de 94 casos por 100.000 entre las que no recibieron ningún pinchazo. Otro trabajo estadounidense también señaló en 2018 que la incidencia anual de cáncer de cuello uterino entre 2011 y 2014 —tras la introducción de la recomendación de vacunarse contra el VPH— fue un 29% más baja que en el período de 2003 a 2006, antes de la recomendación global de pincharse contra este virus.
Amós García, presidente de la Asociación Española de Vacunología, subraya que las conclusiones del estudio británico, así como las de otras investigaciones anteriores que discurren en la misma línea, son “las razonables”. “Ya sabíamos que la eficacia era muy alta”, sostiene. Y recuerda el debate que se generó entonces, cuando llegaron las primeras vacunas, sobre la pertinencia de incorporarlas o no al calendario vacunal: “Fue polémico porque era una vacuna muy cara y la incidencia de cáncer de cuello de útero no era muy alta y había que valorarlo. Los tumores se producían en gente que se infectaba 10 o 15 años antes. Pero ya veíamos que las relaciones sexuales eran diferentes, empezaban antes y había varias parejas distintas [el riesgo de transmisión del virus aumentaba], así que lo vimos como una inversión de futuro que tendría su efecto 10 o 15 años después y eso hizo”.
Solé conviene que, si bien el cáncer de cérvix no es muy prevalente —unos 10 casos por 100.000 mujeres al año, según la Sociedad Española de Oncología Médica—, su impacto “es dramático porque se da entre mujeres de 30 a 40 años”. “Si lo coges a tiempo, el pronóstico suele ser bueno”, apunta el ginecólogo. Gil señala que el 40% de los tumores de cérvix que llegan a la consulta están en estadios iniciales y el otro 60% están en un estadio localmente avanzado. La supervivencia a cinco años oscila entre el 90% y el 40% según el estadio de la enfermedad.
Ahora hay una nueva vacuna nonavalente, Gardasil 9, que protege contra el 90% de los tumores de cuello uterino. “Quedaría el 10%, por eso decimos que sigue siendo preciso hacer citologías de vez en cuando para prevenir y detectar posibles lesiones. Se recomienda empezar a hacer estas revisiones a partir de los 25 años porque por debajo de esta edad no suele haber estas lesiones y, si las hay, se van solas”, apostilla Solé.
Efectos secundarios
Los inicios de la vacuna contra el papiloma no estuvieron exentos de polémica. Sobre todo, cuando empezaron a registrarse presuntos efectos adversos asociados a la inyección de la vacuna. En Valencia, dos niñas fueron hospitalizadas en 2009 tras convulsionar y perder el conocimiento justo después de la inoculación de la vacuna. En Canadá también se registraron casos y en Japón incluso se detuvo temporalmente la vacunación, recuerda Solé. Sin embargo, las investigaciones que se realizaron para estudiar estos casos y el seguimiento de posibles reacciones adversas concluyeron que las vacunas eran seguras.
García recuerda que con el caso de Valencia “se creó una comisión de expertos y concluyeron que la vacuna no tenía nada que ver”. La epidemióloga Magda Campins y el pediatra Fernando Moraga-Llop concluyen en su libro Vacunas 2016 que en los estudios de seguridad poscomercialización se constató que las vacunas son seguras y no se encontró un aumento de efectos adversos serios en las personas vacunadas ni mayor incidencia de síndromes descritos como Guillain-Barré, esclerosis múltiple o tromboembolismo venoso. Y ejemplifican que, si bien la agencia reguladora americana (FDA, por sus siglas en inglés) identificó, tras su comercialización, un posible incremento del riesgo de tromboembolismo venoso en la vacuna tetravalente, el análisis posterior concluyó que no se podía asociar la vacuna con un aumento de este riesgo y reafirmaba la seguridad del fármaco.
En España también se ha incluido la recomendación de la vacunación contra el virus del papiloma humano a otros grupos poblacionales, como los hombres que tienen sexo con otros hombres, personas con VIH o trabajadores sexuales (hasta los 26 años).